Препараты при пароксизмальной наджелудочковой тахикардии
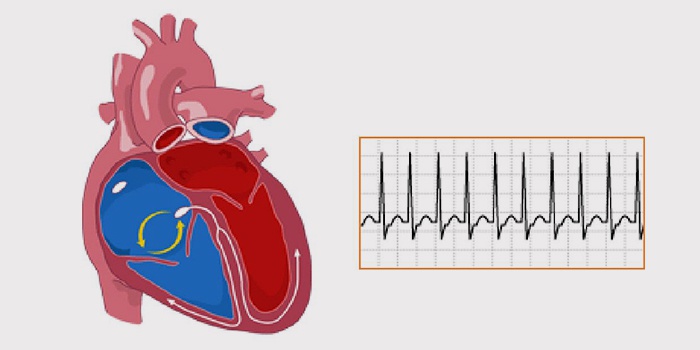
Пароксизмальная наджелудочковая тахикардия
Учащенное резкое сердцебиение, внезапно возникающее и так же неожиданно заканчивающееся – признак такого заболевания, как пароксизмальная аритмия. Продолжительность приступа – от десяти секунд до суток и более. Если такие ситуации не единичны, периодически повторяются, нужно пройти обследование.
Признаки пароксизмальной активности
Заболевание известно под несколькими названиями, официальное: пароксизмальная наджелудочковая тахикардия, сокращенно ПНТ. Симптомы возникают спонтанно. Длительность пароксизмальной наджелудочковой тахикардии – минимум три сердечных цикла. Чем опасна тахикардия: если пароксизмальный приступ затягивается на несколько дней и лечение не осуществляется, возможна смерть, в пожилом возрасте эта вероятность увеличивается.
Начало приступа (пароксизма) ощущается как толчок или даже укол в сердце, затем сердцебиение усиливается. Наблюдается тахикардия сердца с частотой сокращений мышцы до 250 ударов в минуту. В течение приступа вероятны следующие симптомы:
- высокий пульс, при этом он иногда не прощупывается, из-за слабой наполняемости;
- шум в голове, головокружение;
- потливость, слабость;
- снижение артериального давления.
Причины приступов
Пароксизмальная активность сердца возникает из-за патологий нервной системы или органических повреждений. В первом случае при пароксизмальной тахикардии происходит нервная стимуляция сердечной мышцы. Ее механизм таков: возникает патогенный очаг возбуждения, который вызывает аномальную активность миокарда. Нарушается сердечный ритм, наблюдаются несвоевременные сокращения сердца, экстрасистолы, развивается наджелудочковая экстрасистолия. Это распространенный вид аритмии.
Органические причины заболевания:
- повреждения сердечной мышцы, проводящих сердечных путей, возникающие при инфаркте, ишемии, пороках сердца, миокардитах и кардиопатиях;
- синдром Вольфа-Паркинсона-Уайта и другие болезни, при которых появляются дополнительные пути проведения;
- сердечные патологии, особенности строения сердца: дополнительные хорды, спайки, пролапс митрального клапана.
Пароксизмальная тахикардия и экстрасистолия могут появляться у здоровых людей, под влиянием патогенных факторов, при продолжительных интенсивных нагрузках, сильных стрессах. Все эти причины называются экстракардиальными. К ним же относятся вредные привычки – такие как курение, злоупотребление спиртным, любовь к продуктам, содержащим избыток кофеина. Если отмечается предсердная тахикардия, рекомендуется проверить уровень гормонов щитовидной железы. Заболевания других органов также могут привести к пароксизмальной наджелудочковой тахикардии. К ним относятся:
- нарушения в работе почек;
- хронически и острые болезни легких;
- патологии ЖКТ.
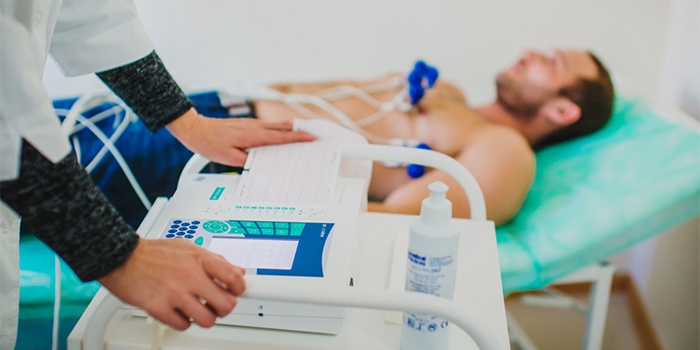
Диагностика пароксизмальной тахикардии
Тахикардия делится на синусную и пароксизмальную, что зависит от локализации источника электрических импульсов, заставляющих сердечные волокна сокращаться. Чтобы установить точную причину недуга, на первом этапе врач проводит сбор анамнеза, осматривает и опрашивает больного. Доктор выясняет, как часто и насколько неожиданно возникает тахикардия, сколько продолжается аритмия, как заканчивается приступ.
Виды обследования при подозрении на пароксизмальную тахикардию:
- Физикальное (определение состояния органов). Проводится аускультация, выслушивание. Если ЧСС (частота сердечных сокращений) превысила 150 ударов в минуту, отпадает диагноз «синусовая тахикардия». Когда этот показатель больше 200, значит, нет и желудочной тахикардии, есть подозрение на пароксизмальную тахикардию. Пульс при этом частый и слабый. При физикальном обследовании могут использоваться и вагусные пробы, надавливание на определенные участки тела для стимулирования рецепторов блуждающего нерва, напрямую связанного с предсердием.
- Инструментальное исследование: электрокардиограмма, холтер (суточный мониторинг), стресс-тест, нагрузочные пробы ЭКГ, эхокардиограмма, МРТ, мультиспиральная КТ-кардиография.
Основной метод диагностики ПНТ – ЭКГ. Кардиограмма дает очевидный ответ. Пароксизмальная тахикардия на ЭКГ проявляет признаки, хорошо заметные на ленте:
- резкое начало и окончание пароксизма;
- ЧСС более 140 ударов в течение минуты;
- регулярный ритм сердцебиения;
- специфический рисунок зубцов на ЭКГ.
Лечение пароксизмальной аритмии
Тактику лечения больных врач определяет, учитывая форму аритмии, ее происхождение, количество, длительность приступов и их повторяемость, наличие осложнений при пароксизмах. В ряде случаев может потребоваться госпитализация, если приступы болезни повторяются более двух раз в месяц. Назначается:
- плановое лечение в больнице;
- углубленное обследование;
- тщательная оценка показаний к хирургической операции.
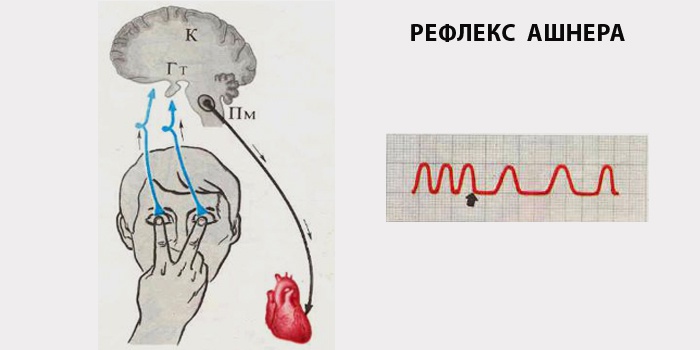
Неотложная помощь при остром приступе
Прибывшие на вызов медики могут купировать пароксизмальный приступ. Прибегают к помощи вагусных проб, например, пробы Ашнера, при которой медицинский работник надавливает пациенту на глазные яблоки в течение 5 секунд. Эффективна проба Вальсальвы, когда человек натуживается и задерживает дыхание на 20-30 секунд. Без данных ЭКГ лекарства применяются только в исключительных случаях, когда состояние больного критическое, либо есть данные, что препараты давались ранее и не было отрицательной реакции. Пациенту вводят:
Препараты
Пароксизмальная наджелудочковая тахикардия лечится с использованием комплекса средств:
- успокоительных препаратов, таких как бром, транквилизаторы, барбитураты;
- бета-блокаторов: Атенолол, Метопролол, Хинидин-бисульфат, Изоптин (он же Верапамил, препарат наперстянки, безопасный для беременных), Прокаинамид, Соталол;
- препаратов калия: Панангин, Тромкардин, Хлористый калий (10% раствор, вводится по 20 мл четыре раза в сутки).
Лечение физиотерапией
При пароксизмальной наджелудочковой тахикардии часто назначают водные физиотерапевтические процедуры:
- обливания;
- растирания (с холодной водой);
- циркулярный душ;
- лечебные ванны;
- гидромассаж.

Как снять тахикардию в домашних условиях
Средства народной медицины могут купировать пароксизмальный приступ, облегчая состояние. Чтобы вылечить пациента, необходимо восстанавливать соотношение электролитов в крови. Пароксизмальная наджелудочковая тахикардия сопровождается их серьезным дисбалансом. Требуется восполнение таких веществ, как хлор, кальций и калий. Можно добиться этого с помощью терапии травами, растительными гликозидами. Источник последних: пустырник, мелисса, боярышник, мята, валериана.
Лечение без таблеток:
- 40 граммов корней любистока залить литром горячей воды через 8 часов процедить. Пить понемногу в течение всего дня, пока не станет лучше.
- Засыпать в трехлитровую емкость 3 стакана ягод калины, залить кипятком (2 литра), закрыть банку, укутать, дать постоять 6 часов. Настой процедить, плоды отжать, добавить 0,5 литра меда, поместить тару в холодильник. Пить до приема пищи по 1/3 стакана в течение месяца. Отдохнуть 10 дней, возобновить курс. Всего при пароксизмальной аритмии пропивают три цикла.
- Смешать аптечные настойки пустырника, боярышника, валерианы, каждой по бутылочке. Поставить в холодильник, выпивать чайную ложку 3 раза в день до еды.
Если приступ пароксизмальной тахикардии застал дома, нужно действовать следующим образом:
- успокоиться, постараться обуздать эмоции, не паниковать;
- при тошноте, резком головокружении, слабости нужно лечь или удобно сесть;
- к больному должен поступать свежий воздух, нужно расстегнуть одежду, открыть окно;
- вызвать раздражение блуждающего нерва: задержать дыхание на 20 секунд, надавить на глазные яблоки, напрячь грудной пресс;
- выпить лекарства, рекомендованные врачом, соблюдая дозировку;
- при ухудшении самочувствия вызвать скорую помощь.
Помогает при пароксизмальной тахикардии йоговское дыхание и другие подобные техники. Подойдут метод Стрельниковой, Бутейко. Примеры дыхательных упражнений, которые можно выполнять для купирования приступа:
- закрыть одну ноздрю пальцем, вдохнуть через свободную, выдохнуть через ту, что была перед этим зажата;
- сделать вдох на 3 счета, не дышать на 2 счета, затем выдохнуть на 3 счета, задержать дыхание на 2 счета.
Видео
Источник: vrachmedik.ru
Медикаментозное лечение наджелудочковых тахикардий
Цели лечения
Показания к госпитализации
Немедикаментозное лечение
Медикаментозное лечение

| ЭКГ | Метод | Класс рекомендаций |
| Наджелудочковая тахикардия с узкими комплексами QRS |
Наджелудочковая тахикардия или фибрилляция предсердий при синдроме предвозбуждения желудочков
Неуточненная тахикардия с широкими комплексами QRS
Неуточненная тахикардия с широкими комплексами QRS при наличии систолической дисфункции левого желудочка
Трифосаденин
Верапамил
β-Адреноблокаторы
Амиодарон
Дигоксин
Флекаинид
Ибутилид
Прокаинамид
ЭИТ
Прокаинамид
Соталол
Амиодарон
ЭИТ
Лидокаин
Трифосаденин
β-Адреноблокаторы
Верапамил
Амиодарон
ЭИТ
Лидокаин
I
I
IIb
III
I
I
I
| Вид наджелудочковой тахикардии | Метод лечения | Класс рекомендаций |
| Очаговая предсердная, пароксизмальная реципрокная атриовентрикулярная узловая, синдром Вольфа-Паркинсона-Уайта |
Асимптоматическая тахикардия при синдроме Вольфз-Паркинсона-Уайта
Эктопическая атриовентрикулярная узловая
Неустойчивая и асимптоматическая предсердная
Пароксизмальная реципрокная атриовентрикулярная узловая
СВТ при синдроме Вольфа-Паркинсона-Уайта
Редкая, хорошо переносимая пароксизмальная реципрокная атриовентрикулярная узловая
Симптоматическая пароксизмальная реципрокная атриовентрикулярная узловая, предсердная
Эктопическая атриовентрикулярная узловая, тахикардия при синдроме Вольфа-Паркинсона-Уайта
Плохо переносимая тахикардия при синдроме Вольфа-Паркинсона-Уайта
Симптоматическая пароксизмальная реципрокная атриовентрикулярная узловая
Тахикардия при синдроме Вольфа-Паркинсона-Уайта
Пароксизмальная реципрокная атриовентрикулярная узловая
Пароксизмальная реципрокная атриовентрикулярная узловая, устойчивая к β-адреноблокаторам и верапамилу
Тахикардия при синдроме Вольфа-Паркинсона-Уайта, предсердная тахикардия, эктопическая атриовентрикулярная узловая
Пароксизмальная реципрокная атриовентрикулярная узловая, устойчивая к β-адреноблокаторам и верапамилу
Тахикардия при синдроме Вольфа-Паркинсона-Уайта, предсердная, эктопическая атриовентрикулярная узловая
Тахикардия при синдроме Вольфа-Паркинсона-Уайта, предсердная, эктопическая атриовентрикулярная узловая
Источник: medbe.ru
Неотложное лечение пароксизмальных тахикардий
Опубликовано в журнале:
В ПОМОЩЬ ПРАКТИЧЕСКОМУ ВРАЧУ Олишевко С.В., Быкова Е.К., Мишуровский Э.Э., Масляк Л.И., Шевченко Н.М.
Отделение скорой помощи МСЧ №170, г. Королев
Среди всех случаев пароксизмальных наджелудочковых тахикардий (НЖТ) примерно 90% составляют реципрокные атриовентрикулярные тахикардии (РАВТ). Реципрокная – значит, обусловленная механизмом повторного входа (reentry). Существует два варианта РАВТ:
1. Реципрокная АВ – узловая тахикардия, при которой циркуляция импульса (“повторный вход”) происходит в пределах АВ узла, и
2. РАВТ с участием дополнительного пути проведения, при которой антероградное проведение осуществляется через АВ-узел, а ретроградное – через дополнительный путь. Намного реже, не более, чем в 10% случаев в клинической практике встречаются пароксизмальные предсердные тахикардии, при которых источник находится в миокарде предсердий.
Основным способом диагностики пароксизмальных тахикардий является регистрация ЭКГ. Если комплексы QRS во время тахикардии не изменены /не уширены/ – тахикардия наджелудочковая (рис. 1). Если же комплексы QRS во время тахикардии уширены – тахикардия может быть как наджелудочковой (с блокадой ветвей пучка Гиса), так и желудочковой (рис. З). Признаками желудочковой тахикардии (ЖТ) в этих случаях являются наличие АВ диссоциации и/или проведенных (или “сливных”) комплексов. Если на ЭКГ не заметно АВ-диссоциации и проведенных или сливных комплексов, используют термин “тахикардия с уширенными желудочковыми комплексами” (точно определить локализацию источника тахикардии невозможно). Для уточнения предполагаемой локализации источника тахикардии с уширенными комплексами разработаны дополнительные критерии, основанные на оценке ширины и формы комплексов QRS, однако в неотложных ситуациях, если не ясна локализация источника аритмии, следует считать тахикардию желудочковой. Дополнительные признаки при оказании неотложной помощи не используют.
| A | 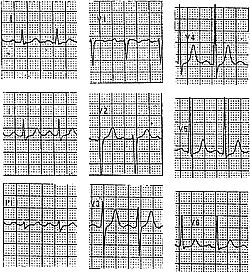 |
Б | 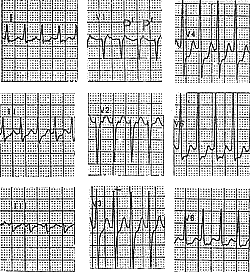 |
| В | 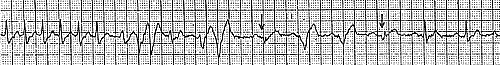 |
||
Рис. 1. Пароксизмальная наджелудочковая тахикардия. Купирование внутривенным введением АТФ.
А – ЭКГ во время синусового ритма;
Б – ЭКГ во время пароксизма НЖТ (р 1 – ретроградные зубцы Р). Выраженная депрессия сегмента ST в отведениях V3-V6;
В – Купирование НЖТ после в/в введения АТФ (отмечаются частые желудочковые зкстрасистолы и появление признаков преждевременного возбуждения желудочков – ограничено стрелками).
Лечение пароксизмальных тахикардий
В случаях возникновения выраженных нарушений гемодинамики, сопровождающихся клиническими симптомами: резкое падение АД, сердечная астма и отек легких, потеря сознания – необходимо проведение неотложной электрической кардиоверсии. При пароксизмальных НЖТ, как правило, достаточно разряда мощностью 26-50 Дж (2-2,5 кВ), при ЖТ – около 75 Дж. Для обезболивания используют в/в введение реланиума. При более стабильном состоянии основой лечения является применение антиаритмических препаратов. Промежуток между введением препаратов определяется клинической ситуацией и реакцией на предшествующие лечебные мероприятия.
Купирование пароксизмальных РАВТ с применением вагусных воздействий. Наиболее часто используют пробу Вальсальвы (натуживание после вдоха) и массаж сонной артерии. Кроме этих приемов можно использовать так называемый рефлекс ныряния – погружение лица в холодную воду. Эффективность вагусных воздействий при купировании РАВТ достигает 50% (есть сообщения о более высокой эффективности рефлекса ныряния – до 90%).
При отсутствии эффекта от вагусных приемов назначают антиаритмические препараты. Наиболее эффективными являются в/в введение АТФ или верапамила (финоптина). Восстановление синусового ритма отмечается более, чем в 90% случаев, особенно после введения АТФ. Единственным недостатком АТФ является возникновение довольно неприятных субъективных ощущений: нехватки воздуха, покраснения лица, головной боли или ощущения “дурноты”. Но эти явления быстро исчезают – не позже чем через 30 секунд. Эффективность в/в введения кордарона или гилуритмала (аймалина) составляет около 80%, обзидана или новокаинамида – около 50%, дигоксина – менее 50%.
С учетом вышеизложенного, примерную последовательность введения препаратов для купирования пароксизмальных РАВТ можно представить в следующем виде:
1) верапамил (финоптин) – в/в 5-10 мг или АТФ – в/в 10 мг (очень быстро за 1-5 с);
2) новокаинамид – в/в 1 г (или гилуритмал, ритмилен);
3) амиодарон (кордарон) – в/в 300- 460 мг.
Для купирования пароксизмальных РАВТ очень эффективно использование электрокардиостимуляции (в т.ч. с помощью зонда-электрода, введенного в пищевод).
Последовательность введения антиаритмических препаратов для купирования желудочковой тахикардии:
1. лидокаин – в/в 100 мг;
2. новокаинамид – в/в 1 г;
3. амиодарон (кордарон) – в/в 300 – 460 мг.
В случаях регистрации на ЭКГ тахикардии с уширенными желудочковыми комплексами, если определение локализации источника аритмии невозможно, специалисты Американской кардиологической ассоциации предлагают следующую последовательность введения антиаритмических препаратов: лидокаин – аденозин (АТФ) – новокаинамид – амиодарон (кордарон).
Клинические примеры неотложного лечения пароксизмальных тахикардий
1. Больная Н., 40 лет, приступы сердцебиения возникают в течение 8 лет с частотой примерно один раз в 1-2 месяца. Во время приступов на ЭКГ регистрируются НЖТ с частотой 215 в мин. (рис. 1Б), предсердные комплексы (р 1 ) расположены позади желудочковых и хорошо заметны в отведении V1, (сравните с ЭКГ во время синусового ритма). Диагноз: пароксизмальная НЖТ, наиболее вероятно РАВТ с участием дополнительного пути проведения. В отведениях V3-V6 отмечается выраженная горизонтальная депрессия сегмента ST, достигающая 4 мм. Следует подчеркнуть, что во время приступов РАВТ часто регистрируются горизонтальная или косонисходящая депрессия сегмента ST (иногда достигающая 5 мм и более), даже при отсутствии ишемии миокарда.
Приступ НЖТ купирован в/в введением 10 мг АТФ (рис. 1В). В момент купирования отмечается возникновение групповых желудочковых экстрасистол, а перед восстановлением синусового ритма с исходной ЭКГ наблюдается появление признаков преждевременного возбуждения желудочков в четырех комплексах (отмечены стрелками). Уточненный диагноз у больной Н.: Синдром Вольфа-Паркинсона-Уайта (латентное преждевременное возбуждение желудочков), пароксизмальная ортодромная реципрокная АВ тахикардия.
Введение АТФ (также как и введение верапамила) нередко сопровождается возникновением желудочковых экстрасистол. Кроме того, на фоне действия этих двух препаратов у больных с латентным синдромом преждевременного возбуждения желудочков на ЭКГ появляются признаки преждевременной деполяризации: дельта-волна, уширение комплекса QRS и укорочение интервала PR (“Р-дельта”).
2. Больной Л., 34 года. Приступы сердцебиения беспокоят в течение 5 лет с частотой примерно один раз в 2-3 месяца. На рисунке 2 представлен момент купирования приступа после в/в введения 10 мг АТФ. Отмечаются преходящая выраженная синусовая брадикардия (интервал РР достигает 3 с), выскальзывающие комплексы и АВ-блокада с проведением 3:1 и 2:1. Перед восстановлением cинусового ритма регистрируются два предсердных эхо-сокращения (указаны стрелками).
 |
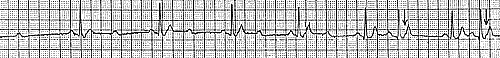 |
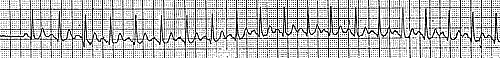 |
Рис. 2. Пароксизмальная наджелудочковая тахикардия. Купирование внутривенным введением АТФ.
В момент купирования регистрируется выраженная синусовая брадикардия, выскальзывающие комплексы, АВ-блокада II степени с проведением 3:1 и 2:1. Перед восстановлением синусового ритма-реципрокные предсердные эхо-сокращения (указаны стрелками, перед эхо-сокращениями отмечается удлинение интервала PR).
Выраженная синусовая брадикардия и АВ-блокада II-III степени довольно часто наблюдаются при купировании НЖТ с помощью АТФ, но, как правило, не вызывают заметных нарушений гемодинамики и быстро исчезают.
3. Больная К., 39 лет, приступы сердцебиения беспокоят около года, возникают примерно один раз в месяц, иногда прекращаются самостоятельно, в остальных случаях купировались в/в введением новокаинамида или верапамила. На ЭКГ во время приступов регистрируется тахикардия с уширенными желудочковыми комплексами с частотой 210-250 в мин. Комплексы QRS изменены по типу блокады левой ножки пучка Гиса, ширина комплексов 0,13 с (рис. 3 и 4). Перед третьим комплексом QRS в 1 отведении регистрируется зубец Р, т.е. имеется АВ-диссоциация. Значит, тахикардия – желудочковая. Однако, врач, оказывающий неотложную помощь, предположил, что это наджелудочковая тахикардия с тахизависимой блокадой левой ножки пучка Гиса и лечебные мероприятия провел по схеме купирования НЖТ.
При проведении пробы Вальсальвы отмечено кратковременное прерывание тахикардии (рис. 3Б). После в/в введения верапамила наблюдался точно такой же эффект, как и при пробе Вальсальвы (рис. 4А). После в/в введения 10 мг АТФ отмечено прерывание тахикардии с возникновением синусовой брадикардии и далеко зашедшей АВ-блокады II степени с последующим быстрым рецидивированием тахикардии (рис. 4Б). Внутривенное введение 1 г новокаинамида не оказало эффекта. Приступ был купирован в/в введением кордарона (450 мг).
В этом случае тахикардия напоминает редкий вариант пароксизмальной желудочковой тахикардии, описанный Lerman с соавт. в 1986 г, который прерывается или купируется вагусными приемами, верапамилом, аденозином и бета-блокаторами.
Источник: medi.ru
Как нужно принимать препараты при лечении наджелудочковой тахикардии
Наджелудочковая тахикардия представляет собой учащенное сердцебиение, приступы которого начинаются в верхних отделах сердца, а именно или в атриовентрикулярном узле, или в одном из предсердий. Такая форма аритмии чаще наблюдается в детском возрасте, а в ряде случаев является семейным, обусловленным генетически заболеванием. Главными факторами риска, провоцирующими появление приступа этого заболевания, являются физическая нагрузка, употребление кофеина и алкоголя. В ряде случаев причиной появления приступа может стать низкое артериальное давление.
Каждое сокращение инициируется в здоровом сердце электрическим импульсом, возникающем в синусно-предсердном узле, который является водителем ритма сердца, располагаясь в одной из верхних камер сердца — в правом предсердии. Затем электрический импульс проходит в следующий узел, посылающий его в желудочки. При наджелудочковых формах тахикардии сердечные сокращения синусно-предсердным узлом в силу различных причин в полной мере не контролируются.
Низкое давление и тахикардия
При снижении артериального давления человеческий организм пытается компенсировать появляющееся в результате этого уменьшение интенсивности притока крови к органам и тканям учащением сердцебиения, поэтому при пониженном артериальном давлении тахикардия встречается очень часто.
Существует и обратная зависимость, затянувшийся приступ тахикардии способен понизить артериальное давления до уровня, который в некоторых случаях представляет угрозу жизни больного.
Симптомы
Самым частым субъективным симптомом является ощущение больным человеком учащённого или же усиленного биения сердца. Однако если некоторые люди могут периодически ощущать даже сокращения сердца при нормальном ритме, то даже серьезные нарушения ритма могут не чувствовать.
К симптомам тахикардии относятся также головокружение, боли в грудной клетке или шее, одышка.
Клиническая картина
Во время приступа тахикардии клиническая картина в каждом из случаев имеет свои особенности, зависящие от ряда факторов: наличия или отсутствия органического поражения сердца, локализации патологического водителя ритма, состояния сократительного миокарда, коронарного кровотока, длительности приступа и частоты сердечных сокращений. Обычно чем выше частота сердцебиения, тем ярче выражена и клиническая картина.
Приступ наджелудочковой тахикардии может продолжаться несколько часов, при этом частота биений сердца в минуту может достигать 180, а иногда и больше. При продолжительных приступах нередко появляются большей или меньшей степени выраженности признаки развивающейся сердечно-сосудистой недостаточности, прежде всего одышка инспираторного характера, отёки и акроцианоз.
Физикальное обследование
С помощью аускультации во время приступа можно выявить учащенные ритмичные тоны сердца. Однако этот метод диагностики не позволяет выявить источник тахикардии, а в ряде случаев и отличить пароксизмальную тахикардию от синусовой.
Иногда дифференциальный диагноз наджелудочковой тахикардии с мерцательной аритмией представляется возможным только после того, как врач оценит признаки тахикардии на ЭКГ.
Для исследования состояния проводящей системы сердца пациента возможны и дополнительные исследования, такие как суточное электрокардиографическое мониторирование и другие.
Виды наджелудочковых тахикардий
Основными видами наджелудочковых тахикардий являются:
- предсердная тахикардия;
- тахикардия при синдроме WPW;
- предсердно-желудочковая (атрио-вентрикулярная) узловая тахикардия;
- трепетание предсердий.
Наджелудочковая тахикардия: лечение
Больные с редкими и короткими приступами могут сами контролировать свой сердечный ритм с помощью стимуляции блуждающего нерва. Например, растиранием кожи на шее в проекции сонной артерии, однако такой способ не рекомендуется людям, чей возраст превышает 50 лет, так как может спровоцировать инсульт. Также можно умыться ледяной водой или же потужиться как во время дефекации. Существуют и другие способы стимуляции блуждающего нерва, целесообразность применения которых пациенту можно обсудить с лечащим врачом.
В тех случаях, когда приступ тахикардии сопровождается выраженными нарушениями гемодинамики, которые сопровождающихся такими клиническими симптомами как резкое падение артериального давления, потеря сознания, отёк лёгких и сердечная астма — необходима неотложная электрическая кардиоверсия. Как правило, если у пациента пароксизмальная наджелудочковая тахикардия, то бывает достаточно разряда мощностью до 50 Дж (до 2,5 кВ), тогда как тем больным, у которых имеется пароксизмальная желудочковая тахикардия, необходим разряд большей мощности. С целью обезболивания этой процедуры применяют внутривенное введение реланиума.
Больным с продолжительными и тяжелыми приступами необходимо срочное лечение в условиях стационара. В больнице такому пациенту сделают инъекции антиаритмических средств внутривенно, а в случае необходимости для восстановления сердечного ритма проведут электроимпульсную терапию.
Можно ли вылечить тахикардию?
После нормализации состояния, больным с тяжелыми приступами назначают продолжительный курс поддерживающей антиаритмической терапии при помощи антиаритмических препаратов.
 Лечение препаратами
Лечение препаратами
Вопрос о назначении поддерживающего лечения лекарственными средствами решается в зависимости от частоты приступов и их переносимости пациентом.
Наиболее адекватная на сегодняшний день методика подбора поддерживающей терапии — чреспищеводная стимуляция сердца с идентификацией механизма тахикардии и серией медикаментозных тестов. При пароксизмальных формах наджелудочковой тахикардии во всех случаях, а особенно при узловой предсердно-желудочковой тахикардии, необходимо стремиться к максимально точному электрофизиологическому диагнозу, то есть к выявлению всех дополнительных путей проведения или аритмогенных зон при тахикардии без дополнительных путей.
Для противорецидивного поддерживающего лечения применяют различные противоаритмические средства и сердечные гликозиды. Препарат и его дозировка чаще всего подбираются опытным путем, принимая во внимание при этом его эффективность, а также токсичность и особенности фармакокинетики. Нередко для профилактики и для купирования приступов оказывается эффективным один и тот же препарат.
В случаях четкого купирующего пароксизм эффекта вагусных проб, целесообразно начинать лечение с бета-блокаторов, таких как атенолол, пропранолол, метопролол, бисопролол. При этом следует иметь в виду, что если один из них оказался неэффективным, апробация других препаратов этой группы не имеет смысла.
Широко используют бета-блокаторы в различных комбинации противоаритмических средств, что позволяет уменьшить дозы каждого из входящих в них компонентов без уменьшения эффективности лечения.
Также для длительной поддерживающей терапии используют верапамил или дилтиазем.
Кроме того эффективно и последовательно применяются:
- соталол;
- аллапинин;
- пропафенон;
- этацизин;
- дизопирамид;
- флекаинидин;
- хинидин;
- азимилид.
Амиодарон для лечения пароксизмальной наджелудочковой тахикардии с учётом побочных эффектов используется довольно редко — лишь в случае неэффективности других препаратов. При этом предпочтительным является способ его введения при помощи катетерной аблации.
Новокаинамид, использующийся в некоторых случаях для купирования приступов данного заболевания, из-за быстрого выведения из организма и опасности развития при длительном его приёме волчаночного синдрома для поддерживающей терапии не применяется.
Для лечения резистентных к медикаментозному лечению форм заболевания применяется радиочастотная абляция, выполняют которую во время электрофизиологического исследования. При этом способе лечения с помощью электромагнитных волн определённой частоты и длины разрушаются патологические проводящие пути, но имеется опасность развития полной блокады проводящей сердечной системы и появления необходимости установки искусственного водителя ритма.
Прогноз для жизни у больных с данным заболеванием практически всегда благоприятный, в большинстве случаев тахикардия вообще не отражается на продолжительности жизни пациента.
Источник: rusmeds.com
Причины и лечение пароксизмальной тахикардии
При увеличении количества сердечных сокращений до 140 и более ударов в минуту ставят диагноз пароксизмальная тахикардия. Зачастую приступы внезапно проявляются и также резко заканчиваются. Но у некоторых пациентов проявление может затянуться на несколько дней. Заболевание характеризуется возникновением очага возбуждения, который провоцирует увеличение количества электрических импульсов.

Причины и патогенез
На развитие недуга не влияет пол человека, он проявляется как у мужчин, так и у женщин. В зависимости от причины бывают разные виды патологии. Так, суправентрикулярная тахикардия (наджелудочковая) наблюдается, если активируется симпатический отдел. Для появления желудочковой формы свойственны поражения сердца (воспалительные, дистрофические, склеротические или некротические).
Пароксизмальная желудочковая тахикардия является опасным заболеванием, поскольку желудочковые мышцы перестают полностью сокращаться. Вследствие этого сердце не функционирует в пределах нормы, нарушаются процессы кровообращения, у человека отекают легкие. В качестве причины возникновения желудочкового вида также выступает чрезмерно частое применение сердечных гликозидов. Такой тип характерен для пожилых мужчин, у которых ранее были проявления инфаркта миокарда, гипертонии, ишемической болезни или сердечного порока.
Для пароксизмальной предсердной тахикардии свойственен неправильный сердечный ритм. Причины развития такой формы — недостаточность кислорода в сердечной мышце, сбои в функционировании эндокринной системы, недостаток или переизбыток электролитов в кровяных потоках. Эффективность лечения отклонения зависит от того, насколько правильно определили фактор, вызвавший пароксизм.
Какие наблюдаются симптомы?
Пароксизмальная тахикардия возникает и исчезает внезапно. В первые секунды наблюдается резкий толчок в сердечной области, у пациента учащается сердечный ритм. В каком бы состоянии человек ни находился, ЧСС увеличивается до более 140 ударов в минуту. Пароксизмальная наджелудочковая тахикардия характеризуется такими дополнительными симптомами, как потливость, тошнота, возникновение метеоризмов. При отсутствии своевременного лечения у больного понижаются показатели артериального давления, развивается слабость, и случаются обмороки. К другим симптомам недуга относят:
- приступы головокружения;
- шумовые проявления в области головы;
- ощущение, будто сжимает в сердечной зоне.
Вернуться к оглавлению
Как диагностируют?
Подозрение о развитии недуга появляется при внезапных приступах, по окончании которых организм человека резко приходит в норму. При диагностике показатели ЧСС суправентрикулярной и атриовентрикулярной формы отличаются. Так, наджелудочковая форма характеризуется частотой от 200 ударов и выше, а пароксизмальная АВ тахикардия — до 180.
- Основным диагностическим методом является электроэнцефалограмма. На ЭКГ определяется вид недуга (например, проявление узловой или синусовой тахикардии, или когда возникает ортодромная форма).
- За счет ЭхоКГ оценивается сократительная способность сердца, а также обнаруживаются воспалительные процессы.
- Дополнительные способы диагностики — пульсоксиметрия и пульсометрия, для проведения которых необходимо специальное современное оборудование, чтобы получить точное описание недуга.
Вернуться к оглавлению
Лечение заболевания
Пациент нуждается в немедленной госпитализации, когда у него приступ желудочковой тахикардии. Для коррекции лечебного процесса больному с более легкими формами рекомендуются плановые осмотры. Чтобы произвести купирование пароксизма, следует проводить вагусные маневры — механическое влияние на блуждающий нерв.
Когда пациенту требуется неотложная медицинская помощь, проводится универсальное введение антиаритмических средств. Например: «Анаприлин», «Пропранолол» или «Амиодарон». В случае затяжного приступа, при котором не помогают лекарства, проводится электроимпульсная терапия. При осложнениях, для того чтобы лечить недуг, проводится хирургическое вмешательство, подразумевающее деструкцию путей, по которым проходит импульс.
Если появились признаки недуга, человеку необходима первая помощь: следует поместить больного в хорошо проветриваемое помещение, расстегнуть верх одежды, чтобы освободить дыхательные пути, дать антиаритмические таблетки и вызвать врача, который проведет предварительный осмотр и поставил диагноз.
Препараты
Перед применением лекарственных средств рекомендуется ознакомиться с их описанием, чтобы не появились осложнения. Пароксизмальная тахикардия требует немедленного лечения под наблюдением врача, который подберет таблетки, народные средства в зависимости от индивидуальных особенностей пациента.
Как помочь народными средствами?
Болезнь неизлечима полностью только одними травами, но с их помощью пациент может поддержать организм в тонусе, даже если выявлена хроническая форма недуга. В зависимости от диагностических результатов больному назначают отвары и настои из травяных смесей. Основные особенности терапии как синусовой, так и узловой тахикардии включают применение:
- отваров из любистка, календулы, боярышника, перечной мяты, мелиссы;
- настоев из сушеницы, коры обвойника греческого, корня валерьяны.
Если причиной развития недуга стал невроз, назначают успокоительные травяные сборы из пустырника, тысячелистника, ромашки и т. д. Также пациенту следует соблюдать рацион, из которого нужно исключить вредную пищу и добавить больше овощей и фруктов. Кроме того, больному не рекомендуются сильные физические нагрузки, их заменяют легкой физкультурой.
Нужна ли операция?
Пароксизмальная тахикардия опасна в тех случаях, когда приступы приобретают хронический характер, и нет другого выбора, как лечить. Тогда больному рекомендуется операция. Это может быть лечение лазером, радиочастотами, электрическими импульсами. Метод подбирается в зависимости от результатов предварительного обследования и уточнения стадии тяжести болезни.
В чем заключается опасность?
Пароксизмальная тахикардия опасна, если вызвана в результате патологий миокарда, таких как острый инфаркт, рецидивирующий миокард, тяжелая миокардиодистрофия. На фоне этого у пациента развивается фибрилляция предсердий, отекают легкие. Также в группе риска люди, у которых ранее диагностировали порок сердца или клиническую смерть. Для предотвращения этого следует сразу обращаться к врачу, при первых непонятных проявлениях.
Профилактика и прогноз
Чтобы не развивалась пароксизмальная тахикардия, следует проходить своевременные осмотры у врача, исключить вредные привычки и скорректировать рацион. Также рекомендуются физические нагрузки, так как спорт укрепляет сердечно-сосудистую систему и организм в целом. При первых неприятных признаках человек должен обратиться к врачу, чтобы предотвратить развитие осложнений.
В зависимости от того какой вид заболевания прогрессирует, и как оно проявляется, зависит дальнейший прогноз. Если сердечная мышца сильно поражена, а должное лечение отсутствует, это приводит к острой сердечной недостаточности. Благоприятной по показателям формой является наджелудочковая пароксизмальная тахикардия, которая проходит почти бесследно.
Источник: vsedavlenie.ru

 Лечение препаратами
Лечение препаратами